|
子宫内膜癌在危险因子有从未生育、肥胖、糖尿病、过晚停经、子宫内膜过度增生、不孕症、多囊性卵巢症状群、慢性不排卵等。从未生育且中年之后发福正是子宫内膜癌的高危险群。因此,不管有无性经验,有异常出血的情形,最好都能够找诊治,以免延误治疗的时机。
子宫内膜癌的症状主要症状为子宫异常出血。大约有九成的病人在早期会有出血的情形。因此,大部份的病人都能在早期癌细胞尚未扩散出去之 前诊断出来,这一类的病人的预后也比较好。
只有少数约百分之五的人会完全没有症状,发现比得较晚,预后也相对比较不好。接受手术治疗时,发现如果癌细胞己经转移出去了。因此,手术后必须接受进一步的放射线治疗。
从子宫内膜癌的发生年龄来讲,大部份的病例发生在45到59岁之间。百分之60的病例发生在50岁之后。但仍约有百分之15的病例出现在40岁之前。 好发年龄的中位值是在52到54岁。因此,子宫内膜癌是可以发生在生育年龄,及其后的任何一个年龄层。年轻妇女月经异常仍不可不慎。
在治疗方面,子宫内膜癌的标准治疗方式是手术治疗。手术治疗的内容包括子宫全切除、两侧卵巢及输卵管切除、骨盆腔及主动脉旁淋巴腺切除。
卵巢需要切除的原因乃是子宫内膜癌病人容易同时并有卵巢癌,而且这样的的病人也是日后卵巢癌的高危险群。在某些特定病患,尚须接受大网膜切除,及术后的放射线治疗或化学治疗。
如欲保留子宫及卵巢而保有生育能力,则须年龄小于四十岁以下,癌细胞恶性度较低并且分化良好,没有任何子宫肌肉层侵袭、或骨盆腔、淋巴结等其它任何部位的转移。但此项保守性治疗有部分病人仍有复发的风险
预后
疗效及影响预后的因素:
1.疗效 子宫内膜癌因解剖及癌肿生物学特点,具有生长缓慢、转移播散时间较晚和早期有较明显症状等特点,故就诊早。因确诊方法较简易,多数患者就诊时诊断为临床Ⅰ期。在妇科恶性肿瘤中治疗效果较好,总5年生存率为70%左右,临床Ⅰ期5年生存率可达80%。上海医科大学妇产科医院516例子宫内膜癌5年生存率为85.9%。北京协和医院76例内膜癌5年生存率为72.7%,华西医科大学149例5年生存率为71.2%。
妇科肿瘤治疗年鉴对各年内膜癌5年生存率的总结(表13)。
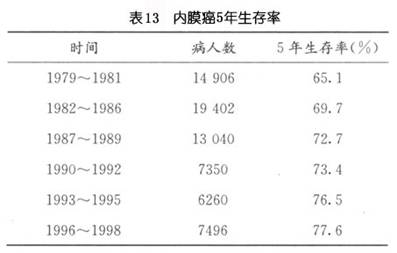
自手术病理分期在世界范围内广泛使用后,子宫内膜癌5年生存率亦有显著提高,对其临床研究亦引起了更多的关注,研究报告更加准确可靠,各年生存率见表14:
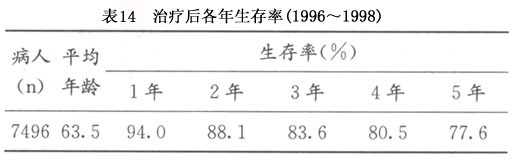
2.影响预后的因素 应用临床和病理的经验,对子宫内膜癌患者治疗前后进行评估,判断与预后相关的各种因素,选用合宜个体化治疗是提高疗效重要措施。对子宫内膜癌患者预后有显著影响的因素较多,常同时存在,或有相互影响(表15)。

以上各种因素包括代表癌肿生物学恶性程度及病变状况(病理类型,分级,肌层受累,淋巴转移,期别等),宿主全身状况如年龄与全身健康状况及免疫状况相关,治疗方式是否适当及因治疗而引起的并发症及其严重程度均是影响治疗效果和患者预后的重要因素。总之,子宫内膜癌患者的预后(生存率)是与宿主全身状况、癌瘤生物学恶性程度相关,并受治疗及并发症的影响。
(1)年龄:就诊时的年龄是影响预后之显著因素之一。20世纪70年代已有多篇文献报道(Frick,Jones等),Ⅰ期内膜癌诊断时年龄在59岁以下者与60岁以上者比较其5年生存率分别为80%及56%,有显著性差异,认为较年轻者生存率高与诊断时多为早期,癌瘤分化较高,常无肌层受累者有关。曾服用避孕药或妊娠过妇女亦可能有较高的生存率。老年患者内膜癌常为特殊病理类型或低分化腺癌,有子宫外病变存在,即恶性程度高及期别晚,治疗困难。其他如免疫力低亦可能是影响老年患者生存率因素。老年患者合并有内科疾患,选用治疗方式及治疗的彻底性均要受到一定限制(如手术等),治疗并发症亦较为严重,均可影响预后。Morrow等(1991)报道在经手术治疗后证实无子宫外病变存在的子宫内膜癌患者中,75岁者与45岁相比较,其复发的相对危险性为18;1.O。多数报道均认为80岁以上之内膜癌患者预后极差,与缺乏手术分期及术后充分之辅助治疗亦有一定关系。
(2)期别:(临床及手术-病理分期)治疗前临床分期为影响预后的重要因素,有关临床期别与生存率的大宗病例报道(表16)。

对未做手术分期的内膜癌患者临床分期对生存率有显著的影响。现临床分期仍用于术前或放射治疗者作预后重要因素。Petterson 1991年,在对10000例内膜癌病例分析报道中指出临床Ⅰ期占70%,Ⅱ期18%,Ⅲ期8%,Ⅳ期仅占4%,5年生存率在Ⅰ、Ⅱ、Ⅲ期中分别为76%、59%、29%。临床Ⅰ期经手术-病理分期,期别上升率为12%~23%。
因子宫外不同部位的转移(淋巴、附件、腹腔转移)、肌层受累深度等,可能对预后均有不同程度的影响,故对已做手术-病理分期的患者应根据分期中的发现,分析判断预后,并直接指导选择辅助治疗。手术-病理分期与预后(存活率)密切相关(表17),是独立的影响预后的因素。
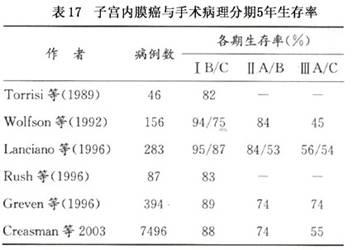
根据手术分期,选用合适术后辅助治疗,使内膜癌5年生存率有一定提高,世界范围内各期生存率亦显著提高。
(3)病理类型:近年来对子宫内膜癌病理类型研究的深入,对生存率、预后大量病例的分析,证实病理亚型与预后密切相关。一般认为子宫浆液性乳突状腺癌(uterine papillary serous carcinoma/serous papillary endometrial carcinoma,UPSC/SPEC),透明细胞癌(clear cell carcinoma,CCC),鳞癌(sqamous cell carcinoma,SCC)5年生存率低于腺癌及腺棘癌。未分化癌(undifferentiated carcinoma)的预后不良(Morrow 1991,Greeven 1997),5年生存率均明显低于子宫内膜样腺癌(腺癌及腺棘癌)。Rosenberg等(1993)对841例Ⅰ期子宫内膜癌患者病理类型分析,腺癌为789例(93.8%),UPSC 42例(5%),CCC为10例(1.2%)。1996~1998年FIGO妇科恶性肿瘤年报,病理组织学类型中子宫内膜样腺癌占85%,浆液性乳突状癌及透明细胞癌共占6%。
子宫内膜样腺癌(endometriod Ademocarcinoma)是最常见的病理类型,其中1/3~1/2可含有鳞状成分(若所含鳞状成分超过10%即可算为含鳞状成分的腺癌),其亚型中腺鳞癌预后极差,其组织分化程度愈低,预后亦预差。子宫浆液性乳突状腺癌以含沙粒体的浆液性乳头结构为其病理特征,诊断临床Ⅰ期时50%已有转移,恶性程度高,分化低,早期发生肌层浸润、淋巴结及盆腹腔转移,复发率高(70%~80%),预后比同期的卵巢浆液性乳突状腺癌差,5年生存率仅为25%~36%,晚期低于15%。国内有学者报道此类型宫外扩散率为53.3%,深肌层累及75%未控率为41.7%。透明细胞癌为另一类恶性程度高,易复发类型,较少见(1%~5.5%),其总5年存活率仅为40%左右,若病变仅累及内膜5年生存率为90%,累及肌层者仅为10%。子宫内膜鳞状细胞癌极少见,发生率占子宫内膜癌0.1%,国内仅有少量个案报道。预后较腺鳞癌差,放疗化疗均不敏感。即使为Ⅰ期,40%在3年内死亡。未分化癌极少见,可与其他类型子宫内膜癌或恶性中胚叶混合瘤共存,需作免疫组化染色方可鉴别,恶性程度高,多在短期内转移死亡。其他病理亚型文献报道较少。子宫内膜样癌的预后与组织分化的级别显著相关,低分化者有较高的复发率,其癌组织结构与核的分级是一致的,此点与USPC及CCC这些特殊病理类型不同,后者组织分级为Ⅰ级时其核分级可为高于Ⅱ、Ⅲ级,表明后者恶性程度更高。据对7496例宫内膜癌报道子宫内膜癌6868例,其中86%为Ⅰ、Ⅱ期,5年生存率为81%;浆液性乳头状癌(310例)和透明细胞癌(1919例)仅占6%,其Ⅰ、Ⅱ期分别为57%和70%,5年生存率分别为48%和60%。
(4)组织分级:子宫内膜癌组织分化的级别是判断预后的重要指标。Jone在20世纪70年代对此点作了综合分析报道,在总结3990病例文献中指出,随分级上升,生存率明显下降,G1 5年生存率为81%,G2的为74%,G3的为50%。近期文献报道(2003,FIGO)G1、2、3的5年生存率分别为81%,80.9%及57%。Greasman1987年报道621例临床Ⅰ期患者随组织分级的上升,盆腹腔淋巴结转移增高(表18)。国内报道G1、2、3淋巴转移率为3.2%,11.5%,38.5%。
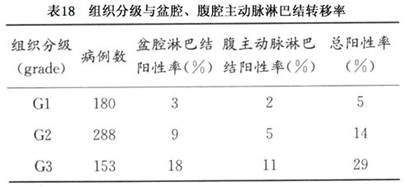
组织分级与肌层受侵亦有显著相关,北京协和医院报道G1、2、3肌层受侵率为12%,21%,46%,华西医科大学报道深肌层受累分别为14.7%,26.4%及30%,G1与G2、3间有显著性差别。
对癌变局限于子宫的患者来说,癌组织分级是影响生存率的重要因素。文献报道子宫内膜腺鳞癌G3与G1相比较,其复发相对危险性为8.1∶1;腺癌G3与G1比为15.0∶4.7。有学者报道病理分级为G3的Ⅰ期患者组织分级为预测远处转移和盆腹腔复发,降低生存率的独立相关因素。经多变量因素分析指出,组织学分级为与预后(生存率)相关的独立因素,组织分级G1、2、3的5年生存率分别为95%,66%和48%。最近大宗手术分期资料(FIGO 2003),手术分期Ⅰ期G1、2及G3、5年生存率分别为92.1%,87.5%及74.5%;Ⅱ期各级为81.0%,80.9%,57.3%;Ⅲ期各级69.7%,63.3%,39.6%。可见G1、G2在各期中5年生存率数字相近,明显高于各期中G3。
对特殊类型的子宫内膜癌(LIPSC,CCC,SC等)进行组织分级时应重视细胞核的不典型改变,若与结构分级不符合时,应将组织分级升高1级(G1、2向上提1级)。含有鳞状成分的腺癌应根据腺体成分,核分级进行分级。
(5)肌层浸润深度:肌层受浸润的深度(depth of tumor invasion)是判断肿瘤恶性程度的重要指标,也是影响预后及复发的重要因素。对无显著子宫外癌变的患者来说,有肌层的浸润复发率比无肌层浸润者高4倍。深肌层受累的复发率危险性明显高于浅肌层受累者。文献报道Ⅰ期ⅠA,ⅠB,ⅠC 5年生存率分别为93.3%,95%,77.8%,深肌层受累组复发率增高4.8倍。近期经统计学分析指出,深肌层受累为影响预后的独立因素,1996~1998年手术分期Ⅰ期5017的总结报道ⅠA期5年生存率91.1%,ⅠB 89.7%,ⅠC 81.3%。上海医科大学妇产科医院资料Ⅰ期子宫内膜癌无肌层浸润组、浅肌层浸润组与深肌层浸润组因癌病死率分别为8.2%,14.6%及20%,有肌层浸润者死亡率高,差异有显著性。生存率的不同可能与深肌层受累后淋巴转移率增高或癌瘤易穿破浆肌层引起子宫外播散,使术后复发率升高有关。对有深肌层受累者应注意有无子宫外播散癌变存在,属高危组,术后应给以辅助治疗。
(6)淋巴及血管间隙受累:文献报道经手术分期确定为Ⅰ期之内膜癌,若病理组织学检查证实有淋巴及血管间隙(invasion of lympha-vascular space或capillary-like space involvement,CLS)受累,约有10%已有淋巴转移,故预后不良,生存率低(Aalders,1980;FIGO,2003)。有癌瘤细胞侵入间隙者复发和死亡率为27%,无者为9%,复发的相对危险性增高2.4倍。对819例临床Ⅰ、Ⅱ期(病变局限于子宫者),采用相同治疗方法,有淋巴及脉管间隙受累者5年生存率为61%,无受累者为86%(Zano,1996)。若比较手术-病理分期为Ⅱ期患者,淋巴及脉管间隙受累,则不是独立影响预后的因素。CLS常见于低分化及有深肌层受累者,无CLS与有CLS患者的复发率分别为2%及44%;腹腔及盆腔淋巴结转移率分别为7%,3%与27%及9%。Disaia报道无盆腔淋巴结转移之复发率为10.5%(21/199),而有淋巴结转移者为56%(13/23)。
(7)淋巴结转移:长期以来,子宫全切及双侧附件切除术是治疗子宫内膜癌的主要术式,对淋巴结转移(lymphanode metastasis)的真正发生率是难以确定的。Javert(1952)报道淋巴结转移率为28%,据报道无淋巴结转移5年生存率约85%,盆腔淋巴结转移者约70%,而腹主动脉淋巴结转移者则低于40%。有无淋巴结转移与预后密切相关。
近年来在对除ⅠA G1期及Ⅳ期外,其他各期内膜癌腹腔后淋巴结转移的临床病理及存活率进行研究。Boronow等对222例Ⅰ期手术分期研究中指出,Ⅰ期盆腔及腹主动脉淋巴转移率各为10.0%。有盆腔淋巴结转移中57.1%(8/14)同时有腹主动脉淋巴结转移,在盆腔无淋巴结转移中8.2%(4/49)有腹主动脉淋巴转移。多变量因素分析显示,组织分化不良(分级高)及深肌层浸润是腹主动脉淋巴转移的独立相关因素,而淋巴脉管间隙受累和子宫颈受累为独立的与盆腔淋巴结转移相关因素。在Ⅰ、Ⅱ期有淋巴结转移者其预后明显差于无转移者。进一步的分析表明腹主动脉淋巴转移预后明显较盆腔淋巴结转移差,其5年生存率分别为44.4%与80.0%(P<0.05),因而认为腹膜后淋巴结,特别是腹主动脉淋巴结转移有否对子宫内膜癌生存率有很大的影响。除ⅠA G1及Ⅳ期外临床Ⅰ期转移率为10%,临床Ⅱ期为36.5%。若有宫颈间质受累则其淋巴转移率可为36%,无宫颈间质受累者则仅为17%。中山医科大学肿瘤医院报道106例手术治疗子宫内膜癌淋巴转移Ⅰ期为7.9%,Ⅱ期8.62%,Ⅲ期38.4%,Ⅳ期66.6%;华西医科大学手术治疗226例报道临床Ⅰ期15.2%,Ⅱ期51.4%。转移率随癌组织分化级别升高及肌层浸润深度增加而升高。临床Ⅰ期内膜癌有淋巴转移患者,术后多进行放射治疗,其5年生存率仅为31%,而无淋巴转移者为80%~90%。
(8)宫颈受累及癌灶部位:宫颈受累即Ⅱ期患者的预后明显差于Ⅰ期,经手术分期确定为Ⅱ期者其5年生存率为74%,明显低于Ⅰ期(88%)。资料分析发现临床Ⅰ期中92%癌灶位于子宫底部,位于宫腔下部或累及峡部易早期转移,生存率低于前者。Matthew报道(1993)202例宫颈受累之子宫内膜癌临床、手术及病理资料,手术-病理确定有宫颈受累为151例(75%),51例(25%)未发现宫颈受累。其中子宫外有癌肿播散为24例(32%)应为Ⅲ期实际为Ⅱ期者仅有76例为50%。国内报道41例术前临床诊断为Ⅱ期内膜癌患者手术-病理分期,7例宫颈未发现癌肿(17.1%,下降为Ⅰ期),23例发现有子宫外播散(56%)上升为Ⅲ期。分段诊刮中假阳性率可为20%~30%,但因对术前诊断Ⅱ期时,术中剖视宫颈中有癌灶而确诊者重视治疗范围及术后辅助治疗疗效较好。对术前诊断Ⅱ期,术中或术后未发现宫颈内有癌灶,仅有位于宫腔下部癌肿者治疗范围则常不足,生存率低(表19)。有作者认为对癌灶位于宫腔下段患者治疗应予重视并应密切随访。

近年来对子宫颈受累对预后的影响是有争议的,有作者认为经手术病理分期确诊为Ⅱ期的内膜癌患者复发的相对危险性为1.6,无统计学显著性差异,宫颈及子宫腔下段受累者局部复发率并无明显升高,可能与近代手术-病理分期应用确定病变真实范围(排出有宫外病灶者)、术后选择适宜辅助治疗改善了预后有关。
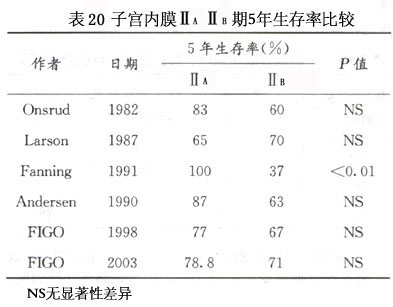
FIGO手术-病理分期规定,宫颈受累为Ⅱ期,Ⅱ期中仅有腺体受累者为ⅡA,累及宫颈间质者为ⅡB期,文献报道ⅡA 5年生存率为95%,ⅡB为90%。多数作者认为目前尚无充分资料表明Ⅱ期A、B亚期在预后上有显著差别(表20)。原因可能与术前无法确定子宫颈受累程度(间质有无受累);较多的Ⅱ期患者术前已接受过放射治疗,使术后难以判断间质受累状况;Ⅱ期患者常可能同时存在组织分级,深肌层受累或子宫外病变可能,对预后更有显著影响的因素同时存在有关。
(9)腹腔冲洗液细胞学检查及附件受累: Disaia报道在临床Ⅰ期167例中26例(15.5%)患者腹腔冲洗液阳性,其中13例(50%)在手术-病理探查中可发现有子宫外病灶同时存在(7例复发死亡);仅有细胞学阳性13例患者中约6例(46%)出现腹腔内复发死亡。Creasman(1981)报道12%子宫内膜癌腹腔细胞学为阳性。尽管对腹腔冲洗液之预后价值仍有争议,多数作者认为盆腹腔细胞学阳性预后不良。Milosevic等分析17篇报道3820患者腹腔冲洗液阳性率为11%,对其中例数最多的3篇1700例行多因素分析,指出细胞学检查阳性为与复发和存活率相关的独立因素,并有统计学意义。细胞学阳性说明有子宫外病变存在,即使病变局限于子宫亦为重要预后因素。
附件为内膜癌子宫外播常见部位之一,临床Ⅰ期腺癌中附件受累约10%,常为卵巢隐匿性转移,与子宫大小、分级无显著相关。与肌层受累深度相关,ⅠA为4%而ⅠC附件受累为24%(手术分期)。GOG 621例报道手术分期34例淋巴转移占5%。当附件为镜下转移时,仅6%有淋巴转移,若已为肉眼转移灶,盆腔及腹主动脉淋巴结转移率升高为51%及23%,腹腔冲洗液细胞学检查阳性为60%,复发率为38%,预后不良。
(10)多个高危因素:近期文献报道经手术病理分期确定癌变局限于子宫的内膜癌患者预后不良的危险因素包括:组织分级差(G3)、深肌层受侵、宫颈间质及血管淋巴间隙受累等。若患者具有≥2个危险因素存在,生存率明显低于仅具有1个高危因素,并有统计学上的差异。患者分别具有1、2或3个以上危险因素时其5年生存率分别为88%及60%。对于术后分期为Ⅰ期或Ⅱ期者,若术后全部接收放射治疗其生存率分别为88%、85%~80%,高危因素的多少则不是影响判断预后的因素。经手术-病理分期确定有子宫外转移者,转移部位的多少与复发有显著的相关性,有1、2或3处转移灶时,相对复发危险性分别为12、18及45。转移灶的部位包括:腹膜后淋巴结(腹主动脉及盆腔淋巴结)、阴道及宫旁组织及附件、盆腹膜及腹腔冲洗液及其他经手术探查发现确定的转移灶。经多变量因素分析表明子宫外转移灶的部位与远处或腹腔内复发有显著相关性。
(11)核分级、DNA倍体、激素受体及其他相关因素有关 DNA分析的预后价值近年来已有较多报道,Symons于1990年报道指出,内膜癌有转移组中存在着高比例的非整倍体(Aneuploid),其DNA指数均大于1.5,DNA指数的增加与癌瘤转移成正相关,在DNA非整倍体组中继发转移可能性为同期同级者2倍。应用流式细胞分光光度计(flowcytometry,FCM)对76例内膜癌患者253样本检测后比较DNA为二倍体组与非整倍体组的手术分期Ⅰ、Ⅱ、Ⅲ各分期中非整倍体组为3%、18%、42%(P<0.01);各组织分级G1、2、3为17%、20%、67%随分期及分级升高而上升(P<0.05);腹腔细胞学阴性及阳性之非整倍体各为10%及50%(P<0.05);淋巴结无转移及有转移为18%及60%(P<0.01)。随访10~150个月(平均78月),二倍体组生存率为100%而非整倍体组仅为50%(P<0.01)。目前多数作者认为DNA倍体可作为判断预后的重要因素。非整倍体比例增加、恶性程度高预示癌肿增殖活跃,即处于S,G2及M期百分率高。近年来已有关于应用FCM测定癌瘤DNA倍体及增殖状况S期细胞比值(Sphase fraction,SpF)来预测癌瘤的恶性程度报道,认为非整倍体(aneuploidy)、四倍体(tetraploidy)百分率及SpF比值与癌瘤组织分级及预后不良密切相关。但在对子宫内膜癌恶性程度预测的价值,能否鉴别不典型增生及G1癌瘤的复发等方面均尚难做出结论。
有关核分级文献报道较少,FIGO 1988年分期指出,若核的不典型性与组织分级不相符合时,应将G1或G2者升高1级。多数核分级不典型患者其预后差。在对内膜癌Ⅰ期G1 80例的研究发现复发死亡8例癌组织中癌细胞有丝分裂数均≥8个/10 HPF。目前对核分级是否能作为选择辅助治疗及判断预后因素尚需更多的研究证实。
癌基因变异与内膜癌恶性生物学状况之间尚无确切相关性肯定结论,但有关多种癌基因包括H-ras,c-myc,C-myc及c-erb等与内膜癌相关性研究已有报道,如c-erbB2的过度表达与内膜癌组织分化转移时间c-myc与低分化癌相关性等。目前尚需更多的大量病例研究方可证实,这些可检测的标记物与预后可能存在的相关性。
Pisani等曾对128例内膜癌患者的预后相关的分子生物学HER-2/neu及p53基因表达、DNA多倍体、Sphese fraction等指标进行评估,经多因素分析认为p53之过度表达及期别为影响预后的独立因素。由于目前各报道研究病例不多,方法及标本亦各不同,尚难于得出结论。
国内报道对绝经后子宫内膜癌周内膜的病理学特点及其与预后关系的研究认为癌周内膜呈萎缩型者较增生型者易有低分化倾向及深肌层、脉管浸润,其5年生存率为86.2%,明显差于癌周呈增生型者(96.7%,P<0.01),可作为预后相关的病理学特征。
孕激素受体(PR)在癌组织中检测为阳性,常预示预后良好。有报道在对309例内膜癌研究的多变量因素分析中指出,检测PR对预后的判断价值高于组织学分级,阳性者孕激素治疗有效率为68%,阴性者仅9.9%,总有效率为32%~40%。一般认为PR含量随分化程度而变化,分化高者PR含量高。
(12)治疗的影响:对内膜癌患者治疗是否恰当、适宜,是影响预后的因素之一。治疗方案的制定、方法的选择应在对癌变播散范围准确了解和对患者全身健康状况全面评估的基础上进行。目前治疗的方法多选用手术或手术与放射联合治疗。对晚期无法手术或有严重内科合并症不宜手术者,可选用适宜的综合治疗(放疗、化疗、激素等)。对术后确定有预后不良(高危)因素存在的患者应重视术后辅助治疗的选用,应使患者获得充分适当的治疗。老年及有严重内科疾病者,则应考虑全身状况,能否承受放射治疗,放射方式、部位、剂量,化疗药物选择等全面考虑,密切观察,并加强全身支持疗法,方可获得最佳疗效。若对有宫外播散或其他影响预后因素未能重视,使患者治疗不充分或治疗不当将直接影响预后。
|

